
Bệnh uốn ván
Bệnh uốn ván
I. ĐẠI CƯƠNG
Uốn ván là một bệnh cấp tính nặng, gây nên bởi một độc tố thần kinh mạnh của vi khuẩn Clostridium tetani, độc tố này gọi là Tetanospasmin. Vi khuẩn xâm nhập vào cơ thể qua các vết thương dưới dạng nha bào, phát triển tại vết thương trong điều kiện yếm khí. Tại đây, vi khuẩn tiết ra các ngoại độc tố có ái tính với hệ thần kinh, lan truyền theo đường thần kinh, đường máu, bạch huyết khắp cơ thể và xâm nhập vào các sinap thần kinh cơ và trung tâm thần kinh thực vật gây nên các biểu hiện lâm sàng.
Bệnh cảnh lâm sàng chủ yếu là co cứng cơ thường xuyên, trên nền co cứng thỉnh thoảng có những cơn giật.
Uốn ván là một bệnh nặng, nhưng có thể phòng được bằng chủng ngừa vắc-xin.
Ở các nước phát triển, tỷ lệ mắc uốn ván hàng năm là 0,1 - 0,2 trường hợp/1 triệu dân với tỷ lệ tử vong là 13,2%. Ở các nước đang phát triển, có khoảng 1 triệu trường hợp uốn ván mỗi năm với 300 nghìn đến 500 nghìn ca tử vong. Tại Việt Nam, tỷ lệ mắc uốn ván hàng năm là 1,87 trường hợp/100.000 dân với tỷ lệ tử vong dưới 5%.
II. TÁC NHÂN GÂY BỆNH
Vi khuẩn uốn ván (Clostridium tetani) là trực khuẩn Gram (+) kỵ khí bắt buộc, sinh nha bào và gây bệnh bằng ngoại độc tố.
Uốn ván là một bệnh cấp tính nặng, gây nên bởi một độc tố thần kinh mạnh của vi khuẩn Clostridium tetani, độc tố này gọi là Tetanospasmin. Vi khuẩn xâm nhập vào cơ thể qua các vết thương dưới dạng nha bào, phát triển tại vết thương trong điều kiện yếm khí. Tại đây, vi khuẩn tiết ra các ngoại độc tố có ái tính với hệ thần kinh, lan truyền theo đường thần kinh, đường máu, bạch huyết khắp cơ thể và xâm nhập vào các sinap thần kinh cơ và trung tâm thần kinh thực vật gây nên các biểu hiện lâm sàng.
Bệnh cảnh lâm sàng chủ yếu là co cứng cơ thường xuyên, trên nền co cứng thỉnh thoảng có những cơn giật.
Uốn ván là một bệnh nặng, nhưng có thể phòng được bằng chủng ngừa vắc-xin.
Ở các nước phát triển, tỷ lệ mắc uốn ván hàng năm là 0,1 - 0,2 trường hợp/1 triệu dân với tỷ lệ tử vong là 13,2%. Ở các nước đang phát triển, có khoảng 1 triệu trường hợp uốn ván mỗi năm với 300 nghìn đến 500 nghìn ca tử vong. Tại Việt Nam, tỷ lệ mắc uốn ván hàng năm là 1,87 trường hợp/100.000 dân với tỷ lệ tử vong dưới 5%.
II. TÁC NHÂN GÂY BỆNH
Vi khuẩn uốn ván (Clostridium tetani) là trực khuẩn Gram (+) kỵ khí bắt buộc, sinh nha bào và gây bệnh bằng ngoại độc tố.
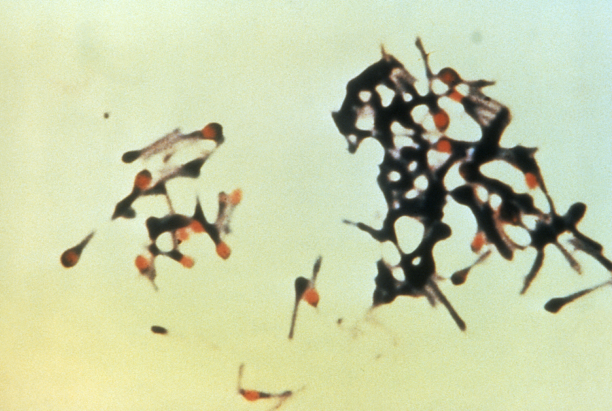
C. tetani có thể tìm thấy trong ống tiêu hóa động vật có vú và phổ biến ở trong đất. C. tetani tồn tại dưới 2 dạng là dạng nha bào khi ở ngoài môi trường và dạng hoạt động khi xâm nhập vào cơ thể gây bệnh (thông qua vết thương).
Dạng vi khuẩn hoạt động thường xuyên nhân lên tại vết thương trong điều kiện kỵ khí và tiết ra các ngoại độc tố gây bệnh. Gặp điều kiện không thuận lợi, vi khuẩn dạng hoạt động sẽ chuyển thành dạng nha bào có vỏ bọc dày, nên có thể tồn tại nhiều năm trong đất, bụi, phân người và động vật, chịu được nhiệt, đề kháng cao với ngoại cảnh và các chất sát trùng thông thường. Nha bào xâm nhập qua các vết thương ở da và niêm mạc vào cơ thể và chuyển sang dạng hoạt động với các điều kiện sau:
- Vết thương kín và có nhiễm vi khuẩn khác tạo ra môi trường yếm khí và nha bào phá vỡ vỏ chuyển sang dạng hoạt động, tiết ra ngoại độc tố.
- Cơ thể người bệnh chưa có miễn dịch hoặc có miễn dịch yếu.
Một số trường hợp với các triệu chứng và dấu hiệu kinh điển của uốn ván không xác định được đường vào. Người ta đưa ra giả thuyết đường vào ở các bệnh nhân này là vết thương hoặc trợt da nhỏ làm bệnh nhân không nhận thấy hoặc không nhớ.
III. SINH BỆNH HỌC
Độc tố uốn ván từ vết thương xâm nhập lên thần kinh trung ương bằng hai con đường: đường thần kinh hướng tâm và đường máu. Sau khi độc tố gắn vào các tế bào thần kinh ở các trung tâm vận động, tổ chức lưới, cầu não, hành não và tủy sống rồi chuyển qua các sinap tới tận cùng bản vận động của thần kinh – cơ, ngăn cản giải phóng ra các chất hóa học trung gian thuộc hệ GABA (Gama Amino Butyric Aicd) và glycin, là các hoạt chất có tác dụng ức chế các neuron thần kinh vận động alpha ở sừng tủy sống. Các neuron vận động alpha không được kiểm soát sẽ gây nên co cứng cơ và các cơn co giật cứng. Cũng như vậy, do mất đi sự ức chế mà các neuron giao cảm tiền hạch hoạt động tăng lên, điều này làm tăng nồng độ catecholamin trong máu dẫn đến các triệu chứng giao cảm và rối loạn thần kinh thực vật.
Ngoài ra, độc tố uốn ván từ vết thương vào máu và lan rộng tới các mút tận cùng thần kinh. Người ta cho rằng thời gian di chuyển của độc tố trong nội bào là tương đương, do đó dây thần kinh ngắn sẽ bị ảnh hưởng trước và dây thần kinh dài sẽ bị ảnh hưởng sau. Điều này giải thích các triệu chứng xuất hiện co cứng cơ kế tiếp nhau, đầu tiên là cơ nhai sau đó đến các cơ đầu, mặt, cổ, cơ thân mình và chi.
Dạng vi khuẩn hoạt động thường xuyên nhân lên tại vết thương trong điều kiện kỵ khí và tiết ra các ngoại độc tố gây bệnh. Gặp điều kiện không thuận lợi, vi khuẩn dạng hoạt động sẽ chuyển thành dạng nha bào có vỏ bọc dày, nên có thể tồn tại nhiều năm trong đất, bụi, phân người và động vật, chịu được nhiệt, đề kháng cao với ngoại cảnh và các chất sát trùng thông thường. Nha bào xâm nhập qua các vết thương ở da và niêm mạc vào cơ thể và chuyển sang dạng hoạt động với các điều kiện sau:
- Vết thương kín và có nhiễm vi khuẩn khác tạo ra môi trường yếm khí và nha bào phá vỡ vỏ chuyển sang dạng hoạt động, tiết ra ngoại độc tố.
- Cơ thể người bệnh chưa có miễn dịch hoặc có miễn dịch yếu.
Một số trường hợp với các triệu chứng và dấu hiệu kinh điển của uốn ván không xác định được đường vào. Người ta đưa ra giả thuyết đường vào ở các bệnh nhân này là vết thương hoặc trợt da nhỏ làm bệnh nhân không nhận thấy hoặc không nhớ.
III. SINH BỆNH HỌC
Độc tố uốn ván từ vết thương xâm nhập lên thần kinh trung ương bằng hai con đường: đường thần kinh hướng tâm và đường máu. Sau khi độc tố gắn vào các tế bào thần kinh ở các trung tâm vận động, tổ chức lưới, cầu não, hành não và tủy sống rồi chuyển qua các sinap tới tận cùng bản vận động của thần kinh – cơ, ngăn cản giải phóng ra các chất hóa học trung gian thuộc hệ GABA (Gama Amino Butyric Aicd) và glycin, là các hoạt chất có tác dụng ức chế các neuron thần kinh vận động alpha ở sừng tủy sống. Các neuron vận động alpha không được kiểm soát sẽ gây nên co cứng cơ và các cơn co giật cứng. Cũng như vậy, do mất đi sự ức chế mà các neuron giao cảm tiền hạch hoạt động tăng lên, điều này làm tăng nồng độ catecholamin trong máu dẫn đến các triệu chứng giao cảm và rối loạn thần kinh thực vật.
Ngoài ra, độc tố uốn ván từ vết thương vào máu và lan rộng tới các mút tận cùng thần kinh. Người ta cho rằng thời gian di chuyển của độc tố trong nội bào là tương đương, do đó dây thần kinh ngắn sẽ bị ảnh hưởng trước và dây thần kinh dài sẽ bị ảnh hưởng sau. Điều này giải thích các triệu chứng xuất hiện co cứng cơ kế tiếp nhau, đầu tiên là cơ nhai sau đó đến các cơ đầu, mặt, cổ, cơ thân mình và chi.
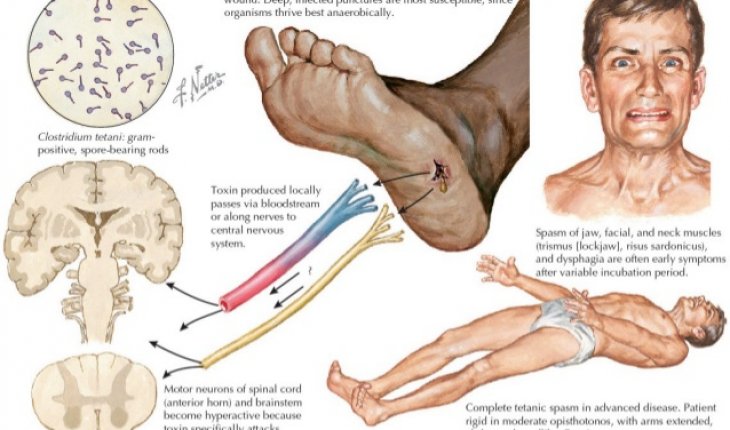
IV. CHẨN ĐOÁN
4.1. Lâm sàng
a. Thời kỳ ủ bệnh
Tính từ khi có vết thương đến khi xuất hiện triệu chứng đầu tiên của bệnh uốn ván, thường là biểu hiện cứng hàm. Thời kỳ ủ bệnh có thể từ hai ngày đến hai tháng, hầu hết các trường hợp xảy ra trong vòng 8 ngày. Thời kỳ ủ bệnh càng ngắn (< 7 ngày) bệnh càng nặng.
b. Thời kỳ khởi phát
Tính từ lúc cứng hàm đến khi có cơn co giật đầu tiên hoặc cơn co thắt hầu họng - thanh quản đầu tiên, thường từ 1-7 ngày. Thời gian khởi phát càng ngắn (< 48 giờ) bệnh càng nặng. Triệu chứng khởi đầu là cứng hàm: lúc đầu mỏi hàm, nói khó, nuốt vướng, khó nhai, khó há miệng tăng dần và liên tục. Khi dùng đè lưỡi ấn hàm xuống thì hàm càng cắn chặt hơn (dấu hiệu trismus). Dấu hiệu này gặp ở tất cả các người bệnh.
Co cứng các cơ khác:
- Co cứng các cơ mặt làm cho người bệnh có “Vẻ mặt uốn ván” hay “Vẻ mặt cười nhăn” (nếp nhăn trán hằn rõ, hai chân mày cau lại, rãnh mũi má hằn sâu), co cứng cơ gáy làm cho cổ bị cứng và ngửa dần, 2 cơ ức đòn chũm nổi rõ.
- Co cứng cơ lưng làm cho tư thế người bệnh uốn cong hay ưỡn thẳng lưng. Co cứng cơ bụng làm cho 2 cơ thẳng trước gồ lên và sờ vào bụng thấy cứng.
- Co cứng cơ ngực, cơ liên sườn làm cho lồng ngực hạn chế di động.
- Co cứng cơ chi trên tạo nên tư thế gấp tay. Co cứng chi dưới tạo tư thế duỗi.
- Khi kích thích, các cơn co cứng tăng lên làm cho người bệnh rất đau.
Có thể gặp các biểu hiện khác như: bồn chồn, sốt cao, vã mồ hôi và nhịp tim nhanh.
c. Thời kỳ toàn phát
Từ khi có cơn co giật toàn thân hay cơn co thắt hầu họng - thanh quản đầu tiên đến khi bắt đầu thời kỳ lui bệnh, thường kéo dài từ 1 đến 3 tuần. Với các biểu hiện:
Co cứng cơ toàn thân liên tục, tăng lên khi kích thích, người bệnh rất đau, co cứng điển hình làm cho người người bệnh ưỡn cong.
Co thắt thanh quản gây khó thở, tím tái, ngạt thở dẫn đến ngừng tim.
Co thắt hầu họng gây khó nuốt, nuốt vướng, ứ đọng đờm rãi, dễ bị sặc.
Co thắt các cơ vòng gây bí tiểu, bí đại tiện.
Cơn co giật toàn thân trên nền co cứng cơ xuất hiện tự nhiên, tăng lên khi kích thích. Trong cơn co giật người bệnh vẫn tỉnh và biểu hiện đặc trưng bằng nắm chặt tay, uốn cong lưng và tay ở tư thế dạng hoặc gấp, chân duỗi, thường người bệnh ngừng thở khi ở vào các tư thế này. Cơn giật kéo dài vài giây đến vài phút hoặc hơn. Trong cơn giật người bệnh rất dễ bị co thắt thanh quản, co cứng cơ hô hấp dẫn đến giảm thông khí, thiếu oxy, tím tái, ngừng thở, và có thể tử vong. Rối loạn thần kinh thực vật gặp trong trường hợp nặng với các biểu hiện: da xanh tái, vã mồ hôi, tăng tiết đờm rãi, sốt cao 39 - 40o C hoặc hơn, tăng hoặc hạ huyết áp, huyết áp dao động không ổn định, loạn nhịp tim có thể ngừng tim.
4.1. Lâm sàng
a. Thời kỳ ủ bệnh
Tính từ khi có vết thương đến khi xuất hiện triệu chứng đầu tiên của bệnh uốn ván, thường là biểu hiện cứng hàm. Thời kỳ ủ bệnh có thể từ hai ngày đến hai tháng, hầu hết các trường hợp xảy ra trong vòng 8 ngày. Thời kỳ ủ bệnh càng ngắn (< 7 ngày) bệnh càng nặng.
b. Thời kỳ khởi phát
Tính từ lúc cứng hàm đến khi có cơn co giật đầu tiên hoặc cơn co thắt hầu họng - thanh quản đầu tiên, thường từ 1-7 ngày. Thời gian khởi phát càng ngắn (< 48 giờ) bệnh càng nặng. Triệu chứng khởi đầu là cứng hàm: lúc đầu mỏi hàm, nói khó, nuốt vướng, khó nhai, khó há miệng tăng dần và liên tục. Khi dùng đè lưỡi ấn hàm xuống thì hàm càng cắn chặt hơn (dấu hiệu trismus). Dấu hiệu này gặp ở tất cả các người bệnh.
Co cứng các cơ khác:
- Co cứng các cơ mặt làm cho người bệnh có “Vẻ mặt uốn ván” hay “Vẻ mặt cười nhăn” (nếp nhăn trán hằn rõ, hai chân mày cau lại, rãnh mũi má hằn sâu), co cứng cơ gáy làm cho cổ bị cứng và ngửa dần, 2 cơ ức đòn chũm nổi rõ.
- Co cứng cơ lưng làm cho tư thế người bệnh uốn cong hay ưỡn thẳng lưng. Co cứng cơ bụng làm cho 2 cơ thẳng trước gồ lên và sờ vào bụng thấy cứng.
- Co cứng cơ ngực, cơ liên sườn làm cho lồng ngực hạn chế di động.
- Co cứng cơ chi trên tạo nên tư thế gấp tay. Co cứng chi dưới tạo tư thế duỗi.
- Khi kích thích, các cơn co cứng tăng lên làm cho người bệnh rất đau.
Có thể gặp các biểu hiện khác như: bồn chồn, sốt cao, vã mồ hôi và nhịp tim nhanh.
c. Thời kỳ toàn phát
Từ khi có cơn co giật toàn thân hay cơn co thắt hầu họng - thanh quản đầu tiên đến khi bắt đầu thời kỳ lui bệnh, thường kéo dài từ 1 đến 3 tuần. Với các biểu hiện:
Co cứng cơ toàn thân liên tục, tăng lên khi kích thích, người bệnh rất đau, co cứng điển hình làm cho người người bệnh ưỡn cong.
Co thắt thanh quản gây khó thở, tím tái, ngạt thở dẫn đến ngừng tim.
Co thắt hầu họng gây khó nuốt, nuốt vướng, ứ đọng đờm rãi, dễ bị sặc.
Co thắt các cơ vòng gây bí tiểu, bí đại tiện.
Cơn co giật toàn thân trên nền co cứng cơ xuất hiện tự nhiên, tăng lên khi kích thích. Trong cơn co giật người bệnh vẫn tỉnh và biểu hiện đặc trưng bằng nắm chặt tay, uốn cong lưng và tay ở tư thế dạng hoặc gấp, chân duỗi, thường người bệnh ngừng thở khi ở vào các tư thế này. Cơn giật kéo dài vài giây đến vài phút hoặc hơn. Trong cơn giật người bệnh rất dễ bị co thắt thanh quản, co cứng cơ hô hấp dẫn đến giảm thông khí, thiếu oxy, tím tái, ngừng thở, và có thể tử vong. Rối loạn thần kinh thực vật gặp trong trường hợp nặng với các biểu hiện: da xanh tái, vã mồ hôi, tăng tiết đờm rãi, sốt cao 39 - 40o C hoặc hơn, tăng hoặc hạ huyết áp, huyết áp dao động không ổn định, loạn nhịp tim có thể ngừng tim.
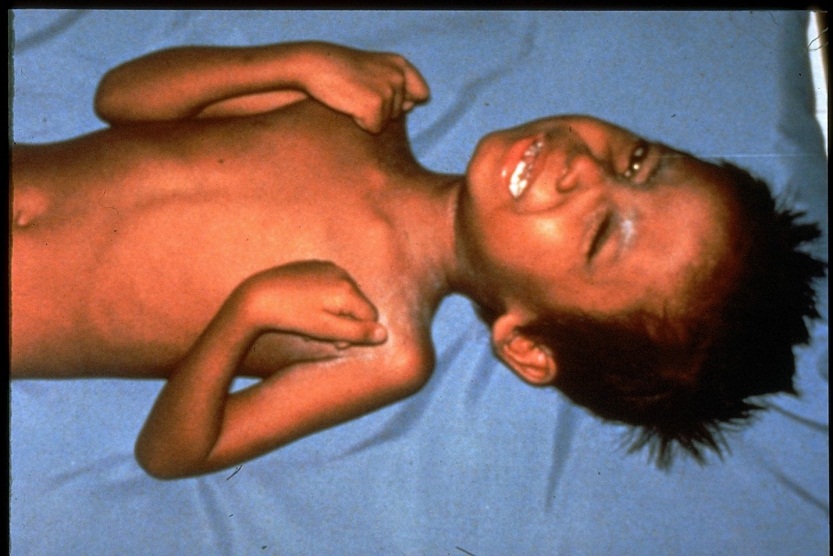
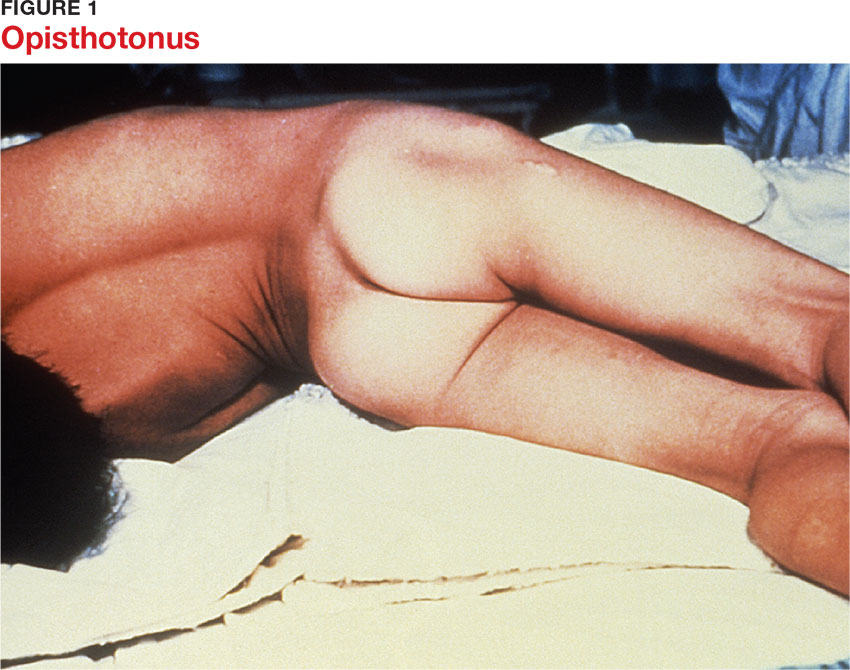
d. Thời kỳ lui bệnh
Thời kỳ lui bệnh bắt đầu khi các cơn co giật toàn thân hay co thắt hầu họng - thanh quản bắt đầu thưa dần; tình trạng co cứng toàn thân còn kéo dài nhưng mức độ giảm dần; miệng từ từ há rộng; phản xạ nuốt dần trở lại.
Thời kỳ này kéo dài vài tuần đến hàng tháng tuỳ theo mức độ nặng của bệnh.
4.2. Cận lâm sàng
Đo nồng độ kháng thể đối với độc tố uốn ván trong máu.
Cấy vi trùng uốn ván tại vết thương và xác định độc lực của vi trùng. Tuy nhiên, kết quả thường có trễ và cấy âm tính cũng không loại được chẩn đoán.
Có thể thấy các bất thường liên quan đến tình trạng nhiễm trùng vết thương và các biến chứng của uốn ván.
4.3. Chẩn đoán xác định
Chẩn đoán uốn ván chủ yếu dựa trên các biểu hiện lâm sàng bao gồm:
a. Khít hàm: tăng dần và tăng lên khi kích thích, là dấu hiệu sớm nhất và gặp ở hầu hết các người bệnh.
b. Co cứng cơ toàn thân, liên tục, đau: co cứng các cơ theo trình tự mặt, gáy, cổ, lưng, bụng, chi và ngực, đặc biệt là cơ bụng, co cứng tăng khi kích thích. Người bệnh có “vẻ mặt uốn ván” (+).
c. Cơn co giật toàn thân: xuất hiện trên nền co cứng cơ. Cơn giật tăng lên khi kích thích, trong cơn giật người bệnh vẫn tỉnh.
d. Có thể có cơn thắt hầu họng - thanh quản
đ. Thường có vết thương trước khi xuất hiện triệu chứng uốn ván
e. Người bệnh không có chủng ngừa hay chủng ngừa không đầy đủ đối với bệnh uốn ván
4.4. Chẩn đoán phân biệt
a. Tăng trương lực cơ do thuốc
b. Khít hàm do nhiễm trùng răng, áp xe hầu họng, viêm khớp thái dương hàm
c. Ngộ độc strychnin
d. Hội chứng người cứng là một rối loạn thần kinh hiếm gặp đặc trưng bởi cứng cơ nghiêm trọng. Người bệnh không có khít hàm hoặc giật cơ mặt và đáp ứng nhanh chóng với diazepam là dấu hiệu giúp phân biệt hội chứng này với uốn ván thực sự.
V. ĐIỀU TRỊ
5.1. Nguyên tắc điều trị: người bệnh uốn ván nên được điều trị tại khoa hồi sức tích cực:
a. Ngăn chặn sản xuất độc tố
b. Trung hòa độc tố
c. Kiểm soát co giật và co cứng cơ
d. Điều chỉnh rối loạn thần kinh thực vật
e. Điều trị hồi sức tích cực và các biện pháp hỗ trợ khác
5.2. Điều trị cụ thể
a. Ngăn chặn tạo độc tố uốn ván:
Xử lý vết thương: mở rộng vết thương, cắt bỏ triệt để tổ chức hoại tử tại vết thương để loại bỏ nha bào uốn ván.
Kháng sinh diệt vi khuẩn uốn ván: metronidazol 500 mg, truyền TM cách 6 - 8 giờ/lần; hoặc penicillin G: 1 - 2 triệu đơn vị, tiêm TM cách 4 - 6 giờ/lần; erythromycin, penicillin V hoặc clindamycin là những thay thế của metronidazol và penicillin G; thời gian điều trị 7 - 10 ngày.
b. Trung hòa độc tố uốn ván
Globulin miễn dịch uốn ván từ người (HTIG) liều 3000 - 6000 đơn vị tiêm bắp, hoặc huyết thanh kháng độc tố uốn ván từ ngựa (SAT) 1.500 đơn vị/01 ống, liều 400 - 500 đơn vị/kg cân nặng, liều duy nhất (người lớn thường dùng 14 ống) tiêm bắp. Dùng SAT phải thử phản ứng trước tiêm, test SAT với 75 đơn vị, với HTIG không cần thử test. Uốn ván sơ sinh dùng SAT 1.000 đơn vị/kg cân nặng.
c. Kiểm soát co giật và co cứng cơ
Nguyên tắc:
- Để người bệnh nơi yên tĩnh, kiểm soát ánh sáng, tiếng ồn và tránh kích thích gây co giật là các biện pháp quan trọng trong chăm sóc người bệnh uốn ván.
- Dùng liều lượng thuốc ít nhất mà khống chế được cơn giật, không ức chế hô hấp và tuần hoàn.
- Ưu tiên dùng loại thuốc ít độc, ít gây nghiện, thải trừ nhanh, dung nạp tốt khi tiêm hay truyền tĩnh mạch.
- Điều chỉnh hàng ngày, hàng giờ cho phù hợp.
- Chia rải đều liều thuốc cho trong cả ngày theo giờ để làm nền và chỉ định tiêm thêm nếu cần thiết.
Điều trị cụ thể:
- Diazepam: liều thường dùng từ 2-7 mg/kg/24h, chia đều mỗi 1 giờ, 2 giờ hoặc 4 giờ. Dùng đường uống qua sonde dạ dày hoặc tiêm tĩnh mạch, mỗi lần 1-2 ống (10-20 mg), hoặc kết hợp cả uống và cả tiêm. Không nên dùng quá 240 mg diazepam/ngày. Khi dùng liều cao phải hỗ trợ thông khí cho bệnh nhân. Diazepam đường tiêm có thể gây toan lactic máu.
- Midazolam thường được ưa dùng do không gây toan lactic. Midazolam truyền TM liên tục, liều 0,05-0,3 mg/kg/giờ (khoảng 5 mg - 15 mg/giờ)
- Hỗn hợp cocktailytique: 1 ống aminazin 25 mg + 1 ống pipolphen 50 mg (hoặc dimedrol 10 mg) + 1 ống dolargan 100 mg. Trộn lẫn, tiêm bắp, mỗi lần tiêm từ nửa liều đến cả liều. Không quá 3 liều/ngày và không dùng kéo dài quá 1 tuần. Không dùng cho trẻ em và phụ nữ có thai.
- Thiopental: dùng khi đã dùng benzodiazepin liều tối đa. Pha 1-2 g vào 250-500 ml NaCl 0,9% hoặc glucose 5%. Truyền nhanh qua catheter tĩnh mạch trung tâm khi có cơn co giật, ngừng truyền ngay khi hết co giật. Có thể truyền thiopental TM liên tục đến liều 3,75 mg/kg/giờ. Khi đã dùng thiopental phải cho người bệnh thở máy và nên mở khí quản. Thận trọng khi dùng quá 4 g thiopental/ngày.
- Truyền propofol TM có thể kiểm soát được co giật và co cứng cơ. Liều propofol có thể đến 6,4 mg/kg/giờ tùy theo đáp ứng lâm sàng. Dùng kéo dài có nguy cơ nhiễm toan lactic, tăng triglyceride máu và rối loạn chức năng tụy.
- Thuốc ức chế thần kinh cơ: chỉ định khi dùng thuốc an thần không đủ để kiểm soát co giật, co cứng cơ. Pancuronium có thể làm rối loạn thần kinh thực vật nặng hơn do ức chế tái hấp thu catecholamine. Vecuronium ít gây các vấn đề về thần kinh thực vật hơn. Có thể dùng pipercuronium 0,02 - 0,08 mg/kg/giờ truyền TM (giãn cơ mạnh, tác dụng kéo dài từ 1,5 - 3 giờ, ổn định về tim mạch).
d. Điều chỉnh rối loạn thần kinh thực vật
Magnesium sulfate: liều khởi đầu 40 mg/kg trong 30 phút rồi duy trì 20 - 80 mg/kg/giờ truyền TM, duy trì nồng độ Mg trong máu từ 2 - 4 mmol/L.
Thuốc ức chế beta giao cảm: Labetalol liều 0,25 - 1,0 mg/phút thường được dùng, không nên dùng propranolol do nguy cơ đột tử.
Morphine sulfate được dùng để giảm đau và kiểm soát rối loạn thần kinh thực vật, truyền TM liên tục liều có thể đến 0,5 - 1,0 mg/kg/giờ trong trường hợp để kiểm soát rối loạn thần kinh thực vật.
Atropine và clonidine để điều chỉnh nhịp tim và huyết áp nhưng hiệu quả hạn chế.
Gây mê sâu: phối hợp liều cao midazolam, thiopental, propofol và fentanyl (truyền TM liên tục liều 0,7 - 10 µg/kg/giờ) hoặc sufentanil (thuộc họ morphin có tác dụng giảm đau gấp 10 - 50 lần fentanyl, truyền TM liên tục liều 0,9 - 1,6 µg/kg/giờ).
e. Điều trị hồi sức tích cực và các biện pháp hỗ trợ khác
Hồi sức hô hấp.
Đảm bảo thông thoáng đường thở:
- Hút đờm dãi, không ăn uống đường miệng để tránh sặc và co thắt thanh môn.
- Mở khí quản: bảo vệ đường thở, hút đờm dãi và thông khí nhân tạo. Chỉ định:
+ Những trường hợp có tiên lượng nặng nên chỉ định mở khí quản sớm.
+ Khi người bệnh có dấu hiệu chẹn ngực, co giật toàn thân khó kiểm soát với thuốc chống co giật, co thắt hầu họng - thanh quản.
+ Ứ đọng đờm rãi.
- Thở oxy: khi SpO2 < 92%.
- Thở máy, chỉ định:
+ Giảm oxy máu với SpO2 < 92% mặc dù đã thở oxy.
+ Người bệnh thở yếu không đảm bảo thông khí.
+ Người bệnh đang dùng liều cao các thuốc an thần, gây mê, giãn cơ hoặc ở người cao tuổi nên theo dõi sát để cho thở máy kịp thời.
Hồi sức tuần hoàn: đảm bảo thể tích tuần hoàn bằng truyền dịch, dùng thuốc vận mạch và gây mê khi có rối loạn thần kinh thực vật gây huyết áp dao động.
Pyridoxin (vitamin B6): có tác dụng làm tăng tiết GABA, đối kháng gián tiếp với độc tố uốn ván (làm giảm tiết GABA), dùng 10 mg/kg/ngày uống 10 - 14 ngày, sơ sinh dùng 100 mg/ngày.
Dự phòng loét do sang chấn tâm lý (stress): bằng thuốc giảm tiết acid dịch vị.
Các điều trị khác: đảm bảo cân bằng nước và điện giải, dinh dưỡng nhu cầu năng lượng cao 70 kcal/kg/ngày, tránh táo bón (thuốc nhuận tràng). Người bệnh bí đái nên đặt thông tiểu sớm. Vệ sinh cơ thể và các hốc tự nhiên, thay đổi tư thế chống loét. Rửa, nhỏ thuốc tra mắt thường xuyên. Phòng huyết khối tĩnh mạch. Vật lý trị liệu bắt đầu sớm sau khi hết co giật. Dùng thêm thuốc làm mềm cơ.
VI. BIẾN CHỨNG
6.1. Hô hấp
Co thắt hầu họng - thanh quản gây ngạt, ngừng thở, sặc, trào ngược dịch dạ dày vào phổi.
Ứ đọng đờm dãi do tăng tiết, không nuốt được và phản xạ ho khạc yếu.
Suy hô hấp do cơn giật kéo dài, dùng thuốc an thần chống co giật liều cao, nhiều ngày.
6.2. Tim mạch
Nhịp tim nhanh, cơn nhịp nhanh do co giật, sốt cao, rối loạn thần kinh thực vật và suy hô hấp.
Trụy mạch, hạ huyết áp do rối loạn thần kinh thực vật, thiếu dịch và do tác dụng phụ của thuốc an thần. Huyết áp có thể dao động lúc cao lúc thấp do rối loạn thần kinh thực vật.
Ngừng tim đột ngột do suy hô hấp, rối loạn thần kinh thực vật, có thể do độc tố uốn ván.
6.3. Tiêu hóa:
Chướng bụng do giảm nhu động ruột, giảm hấp thu, táo bón. Loét và xuất huyết dạ dày do stress.
6.4. Nhiễm trùng:
Viêm phế quản, viêm phổi, nhiễm khuẩn vết mở khí quản, viêm nơi tiêm truyền tĩnh mạch, nhiễm trùng đường tiết niệu, nhiễm khuẩn huyết, viêm xoang, ...
6.5. Rối loạn thăng bằng nước và điện giải
6.6. Suy thận
Do độc tố, do tiêu cơ vân, các loại thuốc gây độc thận và do rối loạn nước và điện giải. Suy thận làm tiên lượng bệnh nhân uốn ván rất xấu, nguy cơ tử vong rất cao cần quan tâm theo dõi sát lưu lượng nước tiểu và xét nghiệm chức năng thận để phát hiện và xử trí kịp thời. Đặc biệt cần phát hiện sớm các yếu tố nguy cơ để xử lý như: tiêu cơ vân, giảm tích tuần hoàn, huyết áp thấp, các tác dụng phụ của thuốc.
6.7. Biến chứng khác
Suy dinh dưỡng, cứng khớp, loét vùng tỳ đè, suy giảm tri giác do thiếu oxy kéo dài, đứt lưỡi do cắn phải, gãy răng.
VII. PHÒNG BỆNH
Một điều rất đơn giản nhưng các cán bộ y tế thường nhầm lẫn, đó là phân biệt giữa SAT và vắc-xin chống uốn ván. SAT chỉ có tác dụng điều trị hỗ trợ, bản chất là kháng thể vay mượn từ bên ngoài để trung hòa độc tố uốn ván. Vắc-xin là giải độc tố, khi tiêm vào cơ thể có tác dụng kích thích cơ thể tự sản xuất kháng thể trung hòa độc tố uốn ván, do đó có tính chất đề phòng, có tính chất miễn dịch chủ động.
7.1. Dự phòng cấp 1
Vắc-xin giải độc tố uốn ván là phương tiện đề phòng hữu hiệu nhất. Nó có hiệu lực 100% trong thời gian 5 năm và có thể đến 10 năm sau đợt tiêm chủng đầu tiên. Lịch tiêm chủng thường bắt đầu từ 6 tuần cho đến 2 tháng tuổi. Theo chương trình tiêm chủng mở rộng đang áp dụng ở nước ta, vắc-xin uốn ván được phối hợp với vắc-xin bạch hầu và ho gà. Thường được tiêm 3 tháng liền kể từ 2 tháng tuổi. Đúng quy trình phải nhắc lại vào 15 hay 18 tháng tuổi (ở nước ta chưa chú ý lắm đến sự nhắc lại sau đợt đầu tiên). Liều thứ năm thường được nhắc lại vào tuổi thứ tư hay tuổi thứ 6. Sau đó cứ 10 năm nên tiêm nhắc lại một lần.
Ở nước ta, chương trình phòng chống uốn ván mới được chú ý cho trẻ nhỏ và sản phụ có thai ở quý cuối. Sản phụ thường được tiêm hai mũi vắc-xin 4 tuần trước ngày sinh dự đoán và liều cuối cùng ít nhất 2 tuần trước ngày sinh, sẽ phòng được uốn ván chu sinh cho cả mẹ lẫn con. Tháng 5/2013, Việt Nam là 1 trong 28 nước thanh toán được cơ bản uốn ván trẻ sơ sinh nhờ chương trình này kèm với các biện pháp nâng cao trình độ, phương tiện và cơ sở hộ sinh trong toàn quốc.
7.2. Dự phòng thụ động sau khi bị thương
Cắt lọc sạch vết thương, rửa oxy già và thuốc sát trùng, dùng kháng sinh penicillin hay erythromycin, nếu chưa được chủng ngừa hay chủng ngừa không đầy đủ đối với bệnh uốn ván nên tiêm SAT 1500 đơn vị (1 - 2 ống tiêm bắp), tiêm vaccin uốn ván để có miễn dịch chủ động.
TÀI LIỆU THAM KHẢO
- Bộ Y tế (2016), Bệnh uốn ván, Hướng dẫn chẩn đoán và điều trị một số bệnh truyền nhiễm, tr: 23-32.
- Đồng Phú Khiêm (2016), Điều trị uốn ván, Hướng dẫn điều trị, Khoa Hồi sức tích cực, Bệnh viện bệnh nhiệt đới Trung ương, tr: 46-55.
- Nguyễn Văn Kính (2016), Bệnh uốn ván, Bài giảng bệnh truyền nhiễm, NXB Y học, Hà Nội, tr 99-109.
- Nguyễn Lô (2014), Bệnh uốn ván, Bệnh học truyền nhiễm, NXB Đại học Huế, tr 221-230.
- Harrison’s Principles of Internal Medicine, 18th edit. Chapter 140. Tetanus (2012).
- Centers for Disease Control and Prevention (CDC). Tetanus surveillance --- United States, 2001-2008. MMWR Morb Mortal Wkly Rep 2011; 60:365.
Tác giả: BS. Nguyễn Hữu Nghĩa - Khoa Bệnh Nhiệt đới
Ý kiến bạn đọc
Bạn cần đăng nhập với tư cách là Thành viên chính thức để có thể bình luận
Những tin mới hơn
Những tin cũ hơn
Kiến thức y khoa
Góc tri ân
Album ảnh bệnh viện
-
 Tọa đàm ngày Quốc tế phụ nữ 8.3.2019
Tọa đàm ngày Quốc tế phụ nữ 8.3.2019
-
 Thành lập đơn vị đột quỵ - thầy thuốc ưu tú
Thành lập đơn vị đột quỵ - thầy thuốc ưu tú
thành lập đơn vị đột quỵ - thầy thuốc ưu tú
-
 Ngày thầy thuốc Việt Nam 27.2.2018
Ngày thầy thuốc Việt Nam 27.2.2018
ngày thầy thuốc Việt Nam 27.2.2018
-
 Hội thi quy tắc ứng xử 2018
Hội thi quy tắc ứng xử 2018
hội thi quy tắc ứng xử 2018
-
 Hội nghị khoa học tiết niệu 12.4.2019
Hội nghị khoa học tiết niệu 12.4.2019
Bạn đã không sử dụng Site, Bấm vào đây để duy trì trạng thái đăng nhập. Thời gian chờ: 60 giây
Gửi phản hồi